Už jsme v první lize
Obsah dostupný jen pro předplatitele.
Přihlásit se můžete
zde.
Pokud nemáte předplatné, nebo vám vypršelo, objednat si ho můžete .

Obsah dostupný jen pro předplatitele.
Předplatné můžete objednat
zde.
Pokud nemáte předplatné, nebo vám vypršelo, objednat si ho můžete zde.
Jak kvalitní je třicet let od konce komunistického režimu české zdravotnictví? K pokračovatelům v tradicích patří Jaroslav Betka z Kliniky ORL a chirurgie hlavy a krku v pražském Motole. Na rozdíl od svého otce Jana Betky, který se profiloval na chirurgii štítné žlázy a báze lební, onkologii hlavy a krku, se syn specializuje na chrápání a zástavy dechu při spánku. S kolegy o tom tento týden vydává knihu. Je to znamení toho, jak se mění časy? Kromě vysvětlení léčby chrápání a zástavy dechu Týdeník Echo Betku juniora požádal, aby české zdravotnictví porovnal se sousedními zeměmi.
Značnou část oněch třiceti let se zdravotnická politika na veřejnosti odehrávala kolem neustálých stížností lékařů, že nejsou dostatečně zaplaceni. Dnes už jsou?
Dnes u nás vyloženě chudý doktor prostě není. Je to ovšem vykoupené tím, že doktoři mají víc práce, často po odpolednech, nad rámec své pracovní doby, pracují v soukromých ambulancích. Na druhou stranu je ta práce zpravidla baví. Platy nejsou srovnatelné s platy našich kolegů na Západě, ale rozhodně dost nad českým průměrem.
A ty odchody mladých lékařů do zahraničí jsou skutečně problém?
Zanedbatelné to není, většina okresních nemocnic se s nedostatkem lékařů potýká. Mám ovšem v této souvislosti zajímavou zkušenost. Asi tak před dvěma roky jsem se přihlásil na kurzy němčiny pro starší a pokročilé, vedu s němčinou takovou věčnou válku. Na první lekci nás bylo osm, z toho čtyři medici. A všichni ti čtyři mi říkali: Hned po škole jdu do Německa. Že půlka kurzu už na kurz chodí s plánem odjet za hranice, mě docela zarazilo. Když jsem se jich ptal, jestli jsou důvodem jen finanční podmínky, tak říkali, že ani ne. Že to je samozřejmě jedna věc. A že kdyby šlo čistě jen o to, že by neodjeli. Větší problém je pro ně mizerný vzdělávací systém doma. Tak jsem si to zjišťoval a vyšlo najevo, že za dobu, co jsem nastoupil na Motol, což je dvanáct let, se podmínky pro atestaci změnily šestkrát. Čili šanci, že by dostudovali ve stejném systému, ve kterém začínali, mají téměř nulovou. Atestace se neustále mění za pochodu. Mladé to uvádí do naprostého chaosu. Nevědí, kdy dostudují, jestli jim budou uznané stáže.
To dřív nebylo, změny v takovém tempu?
Takhle ne. Zkoušejí se změny, ta nová bývá horší než ta předcházející.
Změny u atestací se připravují na ministerstvu?
Ano, ministerstvo spolu s odbornými společnostmi. Specializace, to je neustále boj, kdo s koho. Samozřejmě odborné společnosti prosazují, že jejich obor je nejdůležitější. Každý chce být v atestacích zastoupený, mít samostatný obor – jako ORL, jako oční a podobně. Jednu dobu platilo, že první dva roky budou víceméně společné, že budou jen čtyři společné kmeny – chirurgie, interna, anestezie, gynekologie – a všechny jednotlivé obory budou muset obsahovat něco z každého v té čtveřici. Ale nedává smysl, proč by třeba oční lékař dva roky musel mít kmen všeobecné chirurgie, když bude celý život akorát léčit zrak. Takže pak zase bylo oborů 22, což vyvolalo další zmatek. Nikdo nevěděl, kam bude co patřit. Poslední novinka je zkouška po základním kmeni, tu budeme mít asi jako jediný systém v Evropské unii. Jinde nic takového nemají. V Německu i jinde jsou to věci pevně dané: kdo se o začínající doktory bude starat, kdo je povede k atestaci, kdo je bude co učit atd.
Za jak dlouho od promoce získává lékař atestaci?
Každý obor to má jinak, a hlavně se podmínky pořád mění. Pro mě byla atestace na ORL po šesti letech. Pak to stáhli na pět, dnes je po čtyřech a půl letech. Dřív byla atestace dvoustupňová: první stupeň byl spíš pro ambulantní lékaře, ten druhý pro lékaře v nemocnicích s předpokládanou vyšší specializací. Dneska je atestace jen jedna, teprve po ní se stáváte zralým lékařem a smíte pracovat bez dozoru. Velké neštěstí malých nemocnic pak v tomto systému je, že během těch pěti let tak rok a půl je vyčleněný pro stáže mimo vaše pracoviště. Já jsem začínal pracovat v Benešově, kde nás bylo pět lékařů. Z nich měli dva atestaci, zbytek byli mladí. A když ty mladé máte neustále pouštět na stáž, musíte jim současně držet místo, platit je, přitom nemáte žádnou záruku, že se vám vrátí zpátky. Neexistuje reciprocita. Kdyby se aspoň posílali mladí doktoři z velkých klinik na periferii, dávalo by mi to větší smysl. Určitě by se i v malých nemocnicích měli co naučit.

Mají malé nemocnice v dnešní hustotě šanci přežít?
Podle mě je ta hustota neudržitelná. Síť nemocnic a šířeji zdravotnických zařízení máme úplně neuvěřitelnou. Aby každé okresní město disponovalo vybavenou nemocnicí se vším všudy, to je luxus, který si moderní zdravotnictví, čím vyvinutější, tím dražší, bohužel nemůže dovolit. Někde samozřejmě mají smysl, když něco umějí na špičkové úrovni. Vysoké nad Jizerou má pět tisíc obyvatel, v nemocnici na ortopedii tam dělají chirurgii ruky tak, že se tam jezdí léčit málem celý svět, nedávno třeba Petra Kvitová. Když je někde superspecializované centrum, proč ne? Ale mít všeobecné nemocnice minimálně se čtyřmi obory, jak jsou na to dnes lidé zvyklí, při onom nedostatku lékařů, zavání průšvihem.
A čím je tedy české zdravotnictví dobré? Úrovní lékařů?
Určitě, ale i vybavení už je dneska moderní. Abych mluvil za svůj obor, tedy ORL, všude, kam vyjedu na kongres, pozoruji, že jsme naprosto srovnatelní se západní Evropou, s Německem, s Amerikou… Možnostmi i výsledky léčby. Za nižší náklady, kterých se ovšem dosahuje šetřením na mzdách. Myslím, že dřív nebo spíš později bude muset být znovu zavedena spoluúčast pacientů. Dokud bude současné obsazení ve vysoké politice, nikdo spoluúčast samozřejmě nebude chtít prosadit, časem ale k tomu bude přinucena jakákoliv vláda.
Jak je na tom české zdravotnictví ve srovnání s jinými postkomunistickými zeměmi, řekněme z Visegrádské skupiny?
Prezentace, které můžeme předložit my, mně říkají, že české zdravotnictví je výrazně lepší. Tedy s Maďarskem nemám srovnání, oproti Slovensku jsme určitě vepředu. Totéž u Polska. Už několik roků pořádám česko-německé ORL dny, což je dvoudenní kongres mladých lékařů z obou zemí. Srovnávají se tam práce mladých lékařů a my tam rozhodně nepůsobíme jako druhá liga.
Co se porovnává?
Přístroje, výsledky experimentální léčby, nových léčebných postupů včetně léčby chrápání.
A propos chrápání: chrápeme méně než Němci?
Nechrápeme méně než Němci. V Německu už je některá forma léčby, která je drahá a my ji ještě nemáme. Ale už o nich taky jednáme. Na druhou stranu – co se týče diagnostiky a základních úkonů, jsme v podstatě úplně stejní.
Vy jste na chrápání náš přední odborník. Pojďme si teď povídat o něm. Kolik chrápe lidí v populaci?
Nějakých 45 procent.
Jak vzniká?
Nasáváním měkkých tkání do horních dýchacích cest. Představte si trubku od vysavače, na jejíž konec nasajeme papír. Když ho nasajeme jenom částečně, papír začne plápolat a vyvolává ten zvukový fenomén odpovídající chrápání. Rušíte okolí, ale na zdraví tím ohrožen nejste. No jo, jenže když papírem překryjeme celou plochu trubky, v našem případě se měkké tkáně nasají natolik, že sice zvuk zmizí, ale vznikne zástava dechu neboli apnoická pauza, a to už je problém zdravotní. Projeví se dvěma faktory. Zaprvé: tělo vás sice nikdy nenechá udusit, ale je to za cenu, že vás mozek musí probudit. Pošle impulzy do krku, aby napnul svaly a zvýšil tlak v hrudníku, Tím se přetlačí ta apnoická pauza a roztáhnou dýchací cesty. Vy se přitom bohužel z odpočinkového spánku dostanete do jakéhosi mezispánku, který není příliš kvalitní. U těžkých apnoiků se takové stavy opakují celou noc. Jsou pak strašně nevyspalí. Představte si, že spíte a každou minutu do vás někdo šťouchne loktem, abyste se nadechl. Pak budete usínat přes den, při poradách, ve vlaku… Samozřejmě extrémně rizikové je to u řidičů, pilotů, dispečerů leteckých provozů a podobně. Neléčený stav by měl okamžitě vést k zadržení řidičského průkazu.
A chrápání je varovný příznak toho, že člověk může dojít až do této apnoické fáze?
Přesně tak. Asi 35 až 40 procent chrápačů je totiž zároveň apnoiky.
Souvisí chrápání s tloušťkou?
Souvisí, a to velmi úzce. Čím vyšší hmotnost pacienta, tím pravděpodobnější je výskyt jak chrápání, tak i úplných zástav dechu ve spánku. Je to skoro přímá úměra. Stejně tak pokud pacient výrazně zhubne, ubude samovolně apnoických pauz a zmírní se chrápání, aniž bychom pacienta jinak léčili. Bohužel právě to zhubnutí je věc, která se lékaři snadno řekne, ale pacientovi se daří splnit jen velmi obtížně.
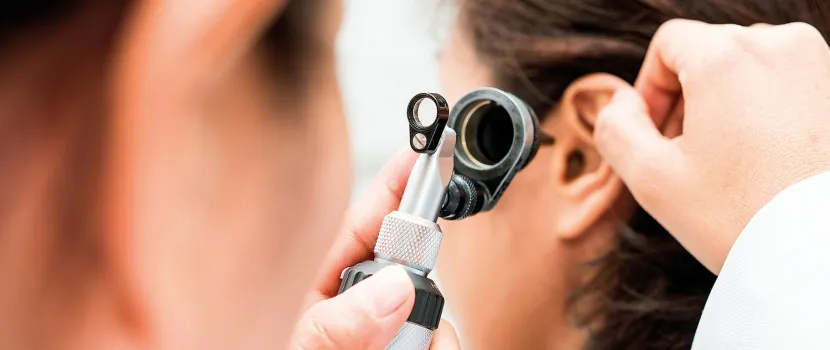
Jak se apnoik pozná?
V podstatě každého pacienta, který pravidelně chrápe a přijde k nám, se zeptáme, jak spí. Jestli má nekvalitní přerušovaný spánek a budí se, je to první varovný příznak. Zadruhé: usíná častěji přes den? Když si sedne do auta v Praze, dojede po D1 do Brna, aniž musí zastavit? Pokud ne, je velmi pravděpodobné, že zástavu dechu bude mít. Zatřetí se ptáme, zda jeho muž nebo žena – v éře genderové rovnosti bychom asi měli používat termín spolunocležník – slyšel, že má zástavy dechu. Apnoici jsou lehce rozeznatelní. Typicky k nám apnoika přivede manželka, on říká, že ho netrápí nic, ale žena tvrdí, že v noci chrápe a dusí se. Zástavou dechu ve spánku přitom trpí 15 až 30 procent populace.
Tolik? Ale oni se tím lidé zřejmě moc nechlubí, že?
No jistě. Ta druhá rovina, kdy je zástava dechu zdravotní problém, je v tom, že omezuje přívod kyslíku do těla. Člověk nemá přes noc dostatek kyslíku, jeho tělo zareaguje zvýšeným oběhem, nejčastěji vyšším tlakem. Tito lidé pak mají daleko vyšší riziko kardiovaskulárních chorob, vyšší morbiditu – četnost přidružených onemocnění – i mortalitu. Pokud se to neléčí. Prostě zástava dechu je na rozdíl od chrápání choroba, která pokud se neléčí, prokazatelně zkracuje život a je rozhodně třeba ji léčit.
Chrápou víc muži než ženy?
Muži, v poměru dvě ku jedné.
Jak chrápání léčíte? Že odstraňujete ty přerostlé měkké tkáně?
Tak. My mu po základním vyšetření vždycky musíme udělat takzvanou spánkovou monitoraci. Dostane domů či na lůžku u nás přístroj, který mu přes noc měří okysličení, pohyby hrudníku, průchodnost dýchacích cest. Na základě toho oddělíme apnoiky od obyčejných chrápačů.
Ale oběma skupinám pak něco odoperováváte?
Chrápač je v podstatě zdravý člověk. Ptáme se ho, jestli to opravdu chce odstranit. Tyto zákroky jsou na úrovni kosmetického zákroku. Pak se často laserem zkracuje měkké patro, dělá se to při lokální anestezii a na křesle. Většinou se tomu věnují soukromá centra, na naší klinice to děláme víceméně okrajově. K apnoikům musíme přistupovat radikálněji. To už jsou nemocní lidé. Lehčí až střední případy operujeme. Na těžké případy se nasazuje přetlaková ventilace, která je spojena hadicí s maskou na nos nebo na celou tvář a která tlakem vzduchu udrží dechové cesty otevřené po celou noc. Je to unikátně efektivní přístroj, vyřeší zástavové pauzy z 95 procent. To je super, operační zákrok pomáhá jen asi na 50, 60 procent. Potíž je, že tu přetlakovou ventilaci toleruje jen každý druhý. Navíc ho pacient musí používat trvale. Přístroj sice efektivně odstraní vaše problémy, ale nevyléčí vás. Proto spousta lidí dnes volí radši chirurgické řešení i za cenu nižší efektivity. Čím těžší nález, tím agresivnější léčba musí být.
A je to tak, že kdo má zástavu dechu, tak si prošel chrápací fází?
Většinou ano. Dřív komerční centra dělala tu chybu, že odstraňovala chrápání, aniž člověka změřila. Nerozlišila, kdo je apnoik a kdo je chrápač. Tím se vyráběli tišší apnoici. Protože výkony, které se dělají laserem jen na patře, nejsou dostatečně efektivní, aby odstranily apnoické pauzy. Ve výsledku pacient přestal chrápat, okolí ho na to přestalo upozorňovat, jenže on byl nemocný dál. Takže to byl spíš kontraproduktivní stav.
Vy o celé chrápací a apnoické problematice vydáváte knihu. O čem se v ní dočteme?
No tak hlavně u nás zatím nikdo knihu o léčbě chrápání a dýchacích zástav nevydal. Ve světě takové knížky samozřejmě jsou, velikánem v oboru je Amerika, kde léčba chrápání a poruch spánku zažívá boom. Léčby poruch spánku jsou v americkém zdravotnictví na pátém místě ve výdajích, neuvěřitelné číslo. V Evropě vyšla podobná knížka v Německu, takže konečně bude podobná kniha i na českém trhu. Je nás v knize deset autorů, chtěli jsme spojit různé zkušenosti. Proto tam například najdete chriruga s kapitolou o bariatrických operacích. Bariatrické operace jsou zákroky na žaludku a trávicích cestách pro zhubnutí. Je totiž jasná spojitost mezi zástavami dechu, jejich délkou a obezitou. Ta kapitola je o operacích žaludku, které pacientu pomohou zhubnout. Dál je tam kapitola od neurologů o léčbě přetlakovou ventilací či o operačním posunu čelistí.
Váš otec je věhlasný profesor na ORL. Dá se v rodině špičkového lékaře uniknout nalajnovanému povolání a vydat se třeba úplně jinam?
Medicínu jsem dělat chtěl a bylo to moje rozhodnutí. Otec mě do toho nikdy nenutil, máma mě dokonce od toho zrazovala. Ona ovšem není lékařka, ale zemědělská inženýrka. Akorát až do pátého ročníku jsem pomýšlel na ortopedii. ORL jsem původně dělat nechtěl právě z důvodu, který zmiňujete. Ono je opravdu dost časté, že medicína se v rodině dědí. Často se dědí stejný obor, už vzácněji, ale taky se to stane, i pracoviště. A to byl nakonec můj případ.
Proč to nevyšlo s tou ortopedií?
Utekl jsem z ní poté, co jsem na ortopedii stážoval v rámci studií. Bylo tam z mého pohledu strašně nepříjemné prostředí. A já měl za sebou už několik stáží, především tady na ORL, a byl jsem zvyklý na příjemnou atmosféru, lidi, co vám vyjdou vstříc a nevozí se po vás. Zatímco na ortopedii jsem se ocitl v nepřátelském, bojovném prostředí. Každý si chtěl urvat svoje. Operatér byl nepříjemný na asistenty, asistenti řvali na sestry, sestry štěkaly na každého dalšího včetně nás stážistů. Kdybych už předtím nezažil, jak to probíhá tady, tak bych asi nevěděl, že na sále při operaci můžete pracovat v pohodě, klidně si i během operace povídat o normálních věcech, jak se kdo měl o víkendu, co kdo čte a tak. Že si nemusíme hrát na Nemocnici na kraji města.
Jsou prostě obory, které jsou slavnější, a tím pádem přitahují egomany?
Ano. ORL je menší obor a nejsme tolik v centru pozornosti. Mám dojem, že sebestřední lidé se do něj tolik nestahují. Nechci ty druhé obory hanět. Ortopedie, natož neurochirurgie nebo kardiochirurgie, to jsou top obory, a abyste v nich vůbec mohl pracovat, musíte být specifická povaha.
V jakém věku je podle vás operatér nejlepší?
Mezi čtyřiceti a padesáti. Do atestace sbírá zkušenosti, do té doby neumíte prakticky nic a učíte se. Od atestace do čtyřiceti si brousíte styl, nabíráte zkušenosti, učíte se operovat. Mezi čtyřiceti a padesáti přijde vrchol, protože ještě jste schopen přijímat nové podněty, ještě pořád se i učit od ostatních, ale sám už toho umíte dost tak, abyste dokázal nové podněty zvenku zapracovat do svého stylu a předávat je ostatním. Od padesátky do pětapadesátky jde lékař už většinou dolů, začíná být rigidní, jede podle zaběhnutých metod, už ho to tolik nebaví měnit. Přitom v medicíně se vývoj nezastavuje.
Přesluhují obecně doktoři?
Přesluhují, i když tu máme operatéra, který v 82 letech operuje neurinom akustiku, a přitom tato operace trvá třeba osm hodin. Ale obecně to určitě platí, už proto, že medicína je pro typického lékaře když ne poslání, tak zcela jistě zábava. Je s ní srostlý, nechce se mu ji opouštět.
Krom toho je obdivovaný, pacienti ho zahrnují úctou.
No jistě. Kdo by nechtěl pocit uznání? Zdá se mi, že v českých zemích bývá úcta k lékařům speciálně silná.
Dívají se lékaři z Prahy na svoje kolegy po republice skrz prsty?
To bych neřekl, spíš cítím, že někdy – zdůrazňuji: někdy – to bývá obráceně. Že ti mimopražští se na Pražáky dívají jako na rivaly.
V Praze máte asi lepší možnosti léčby, například.
Nebudeme si nalhávat, že pacient v Praze má nadprůměrnou šanci na lepší léčbu, na druhou stranu nemocnice ve větších krajských městech – Brně, Plzni, Liberci a dalších – mají velmi podobnou úroveň jako my. Není proč vidět to černě.



